
▲成大醫院外科部李柏萱醫師。(圖/記者吳玉惠拍攝)
【亞太新聞網/記者吳玉惠/臺南報導】
癲癇是需要長期面對的慢性神經疾病,對長期反覆發作、藥物控制效果不佳的患者而言,每天都充滿挑戰。根據統計,台灣癲癇盛行率約0.5%-1%,推估全台約有10-20萬名癲癇患者,其中約有3-5萬人屬於「藥物頑固性癲癇」,即嘗試2種以上第一線抗癲癇藥物後,仍無法有效控制發作,是臨床治療上的一大難題。
成大醫院外科部李柏萱醫師表示,對於藥物治療效果有限的患者,特別是兒童族群,反覆癲癇發作不僅影響日常生活與安全,更可能對大腦發育與學習能力造成深遠影響。當患者經由完整藥物與飲食治療仍無法有效控制發作時,應及早轉介專業團隊進行完整評估,為患者尋找最合適的治療方式。
除了生酮飲食治療與開顱癲癇病灶切除手術之外,「迷走神經刺激術」(Vagus Nerve Stimulation, VNS)是一項低侵入性且成熟的治療選擇,全球臨床應用近30年,具備安全性與療效的研究支持。迷走神經刺激術的原理,是在患者左側頸部植入電極,透過微量電流刺激迷走神經,將訊號回傳並投射至大腦各區域,進而干擾癲癇放電的產生,降低發作頻率與減輕嚴重度。
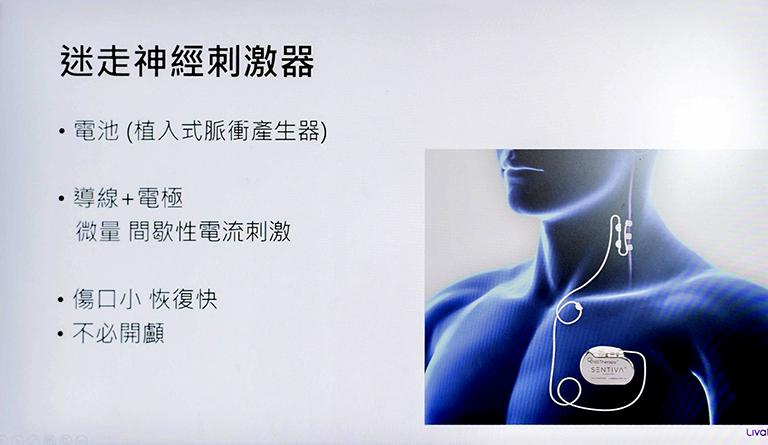
▲迷走神經刺激術的手術時間短、傷口小,術後恢復快,整體風險相對低。
李柏萱醫師說明,迷走神經刺激術並非取代藥物的第一線治療,而是作為藥物、生酮飲食或手術評估後的重要補救選項。治療效果並非立即見效,屬於「緩發性成效」,需透過長期、穩定的電刺激逐步調整大腦的放電狀態。近年大規模的回溯性統合分析顯示,長期使用迷走神經刺激術,至少一半的頑固型癲癇患者明顯降低發作次數,或減輕發作嚴重度,對生活品質帶來實質幫助。迷走神經刺激術的手術時間短、傷口小,術後恢復快,整體風險相對低。常見副作用多屬輕微症狀,包括聲音沙啞、咳嗽或局部感覺異常,可透過醫師調整刺激參數而改善。
2020年迷走神經刺激醫材納入健保給付,協助數百位藥物頑固型癲癇患者,不僅提升治療可近性,也大幅減輕家庭的醫療負擔。除了癲癇之外,迷走神經刺激術已應用於慢性頭痛與部分精神疾病,在自體免疫疾病的臨床研究中也展現潛在應用價值。
李柏萱醫師表示,迷走神經刺激術為長期受癲癇所苦、藥物控制效果不佳的患者,提供另一項相對安全的治療選擇。神經調控治療未來將更多元與精準,透過醫療團隊持續追蹤與個別化調整,逐步協助患者回到穩定的生活節奏。

成大醫院外科部李柏萱醫師
學歷:成功大學臨床醫學研究所碩士
成功大學醫學系學士
經歷:成大醫院外科部住院醫師、總醫師
現任:成大醫院外科部主治醫師
專長:神經外科、重症外科、功能性神經外科手術
癲癇手術 迷走神經刺激術
巴金森氏症手術 腦深層電刺激術








